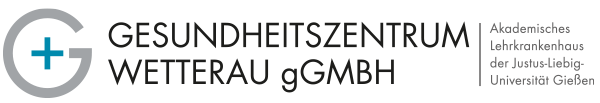Operation von gutartigen Erkrankungen
Schwerpunkte in der operativen Therapie gutartiger Erkrankungen sind z.B.
- Brüche (Hernien) der Bauchwand
- Gallensteinerkrankung
- Refluxkrankheit
- Erkrankungen der Schilddrüse
- Adipositas/starkes Übergewicht – die Behandlung erfolgt in unserem interdisziplinären Adipositaszentrum
- Blinddarmentzündung
- Divertikelerkrankung des Darmes
im Kreiskrankenhaus Schotten zudem die
- Implantation von Herzschrittmachern
Für die umfassende Beratung bei Vorliegen von starkem Übergewicht wurde in der Klinik für Allgemein-und Viszeralchirurgie im GZW West (Hochwaldkrankenhaus Bad Nauheim, Bürgerhospital Friedberg) die
eingerichtet, für die Beratung von Patienten mit Erkrankungen der Schilddrüse die
Je nach Möglichkeit werden die Eingriffe konventionell oder minimal-invasiv ("Knopfloch-Chirurgie") vorgenommen.
Brüche (Hernien) der Bauchwand
Bauchwandbrüche sind Ausstülpungen des Bauchfells durch eine Lücke in der Bauchwand. Im so entstandenen Bruchsack können sich Teile von Bauchorganen, häufig Darm, befinden. Die Bauchwandlücke kann an natürlichen Schwachstellen, so bei Leistenbruch, Schenkelbruch und Nabelbruch, oder im Bereich einer Operationsnarbe (Narbenbruch) auftreten.
Ursachen für Bauchwandbrüche sind in einer gestörten Bauchwandbindegewebsbildung, der so genannten Kollagensynthese, und in zusätzlichen Risikofaktoren (z. B. Übergewicht, chronische Darmverstopfung, chronischer Husten) zu suchen. Auffällig werden die Bauchwandbrüche durch eine Vorwölbung z.B. im Leistenbereich und durch „ziehende“ Beschwerden, die bei Leistenbrüchen besonders nach Belastung auftreten und je nach Lage des Leistenbruches in das rechte oder linke Bein ausstrahlen können.
Im Anfangsstadium der Entwicklung eines Bauchwandbruches lässt sich die Vorwölbung häufig zurückdrücken. Im Verlauf der Zeit wird diese Vorwölbung typischer Weise größer und lässt sich unter Umständen auch nicht mehr zurückverlagern. Eine akute Notfallsituation entsteht, wenn im vorgewölbten Bruchsack Organe, z. B. Darm, einklemmen. Dieses Ereignis führt zu einer Durchblutungsstörung des eingeklemmten Organabschnittes, der kontinuierlich abstirbt. Da eine spontane Heilung von Bauchwandbrüchen nicht zu erwarten ist und, wie oben dargestellt, diese an Größe zunehmen und zu weiteren Problemen führen können, sollten alle Bauchwandbrüche operiert werden.
Eine Versorgung mit Bruchbändern ist heutzutage nicht mehr üblich und kann nur bei hohem Alter des Patienten und hohem operativen Risiko in Betracht gezogen werden.
Die alleinige klinische Untersuchung des Patienten ist in den meisten Fällen zur Feststellung des Bruches ausreichend. Bei Unklarheiten kann zusätzlich eine Bauchultraschalluntersuchung oder eine Computer- bzw. Magnetresonanztomographie sinnvoll sein.
Die Behandlung der Bauchwandbrüche wird durch die Lage (z. B. Nabel- oder Leistenregion) und die Art, primärer Bruch (Leistenbruch, Schenkelbruch, Nabelbruch) oder sekundärer Bruch (Narbenbruch), bestimmt. Grundsätzlich können alle Brüche mit zusätzlichem oder ohne zusätzliches Kunststoffnetzmaterial versorgt werden. Die direkten Nahttechniken, ohne das Einbringen eines Kunststoffnetzes, führen aber häufig zu einem Wiederauftreten des Bruches und sind deshalb nur bei Kindern oder sehr kleinen Brüchen sinnvoll.
Hinsichtlich der Operationstechnik kann darüber hinaus die offene (mit Bauchschnitt) der laparoskopischen (Schlüssellochtechnik) Methode gegenübergestellt werden. Offene wie laparoskopische Methoden haben Vor- und Nachteile. So kann z. B. die offene Operation bei einem Leistenbruch mit Netzeinlage (Lichtenstein-Operation) in einer Lokal- oder Rückenmarksbetäubung, also ohne generalisierte Narkose, durchgeführt werden. Nachteilig wirkt sich der Bauchschnitt dahingehend aus, dass er unter Umständen mit größeren Schmerzen und Nervenbeeinträchtigung in der Leistenregion sowie mit einer verzögerten Belastbarkeit, also Einschränkungen beim Heben und Tragen, einhergeht. Die Schlüssellochtechniken können nur in generalisierter Narkose durchgeführt werden. Vorteile der Schlüssellochtechnik bestehen in geringeren postoperativen Schmerzen, einer schnelleren Wiederherstellung des allgemeinen Wohlbefindens und insbesondere bei der Technik, die in der Bauchhöhle durchgeführt wird (TAPP), in der gleichzeitigen Möglichkeit der Spiegelung aller Bauchorgane und der Operation beider Leistenregionen bei doppelseitigen Leistenbrüchen.
In den Chirurgischen Klinik der GZW-Krankenhäuser bieten wir Ihnen das gesamte Spektrum der heute gängigen Bruchoperationen. Nabel- und Narbenbrüche werden durch eine direkte Naht und in Abhängigkeit von der Größe mit oder ohne zusätzliche Kunststoffnetze versorgt. Die Chirurgische Klinik des Hochwaldkrankenhauses Bad Nauheim hat sich auf die minimal-invasive Operation spezialisiert.
Leisten- und Schenkelbruchoperationen erfolgen grundsätzlich mit der Schlüssellochmethode. Die Operation beginnt mit dem Einblasen von harmlosem Kohlendioxid in die Bauchhöhle, um die Bauchdecke von den Bauchorganen abzuheben. Danach werden drei kleine (0,5 bis ein Zentimeter große) Bauchschnitte angelegt, die das Einbringen der Optik und von zwei Arbeitsinstrumenten gestatten. Im nächsten Schritt wird das Bauchfell von der Bauchwand abpräpariert und danach ein Kunststoffnetz zum Verschluss der Bruchpforte eingelegt. Zum Schluss wird das zuvor eröffnete Bauchfell vernäht. Am zweiten Tag nach der Operation kann der Patient das Krankenhaus verlassen und zwei bis vier Wochen nach der Operation sich wieder uneingeschränkt belasten.
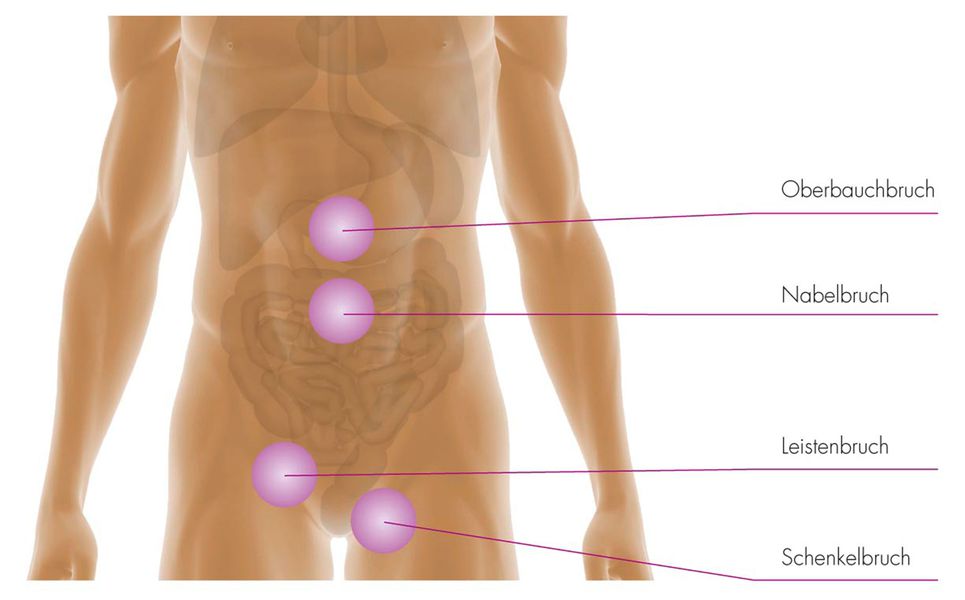
Gallensteinerkrankung
15 bis 20 Prozent der Bevölkerung haben Gallensteine; jährlich werden in Deutschland mehr als 190.000 Gallenblasen operativ entfernt.
Die typischen Beschwerden einer Gallensteinerkrankung sind Koliken (krampfartige Schmerzen) im rechten Oberbauch, die durch eine Einklemmung der Gallenblasensteine im Gallenblasenhals verursacht werden und in die rechte Schulter ausstrahlen können. Provozierend wirkt insbesondere eine fettreiche Mahlzeit.
Das Vorhandensein von Steinen in der Gallenblase kann zu akuten oder chronischen Entzündungen der Blase, in einzelnen Fällen auch zur Ausbildung von gut- oder bösartigen Tumoren führen. Gelangen die Gallensteine von der Gallenblase in das Gallenwegssystem, so bewirkt der Gallerückstau zusätzlich eine Gelbverfärbung des Augenhintergrundes sowie der Haut, verbunden mit Fieber, Schüttelfrost, hellem Stuhlgang und dunklem Urin. Eine weitere mögliche Komplikation eines solchen Steinabgangs aus der Gallenblase ist die akute Entzündung der Bauchspeicheldrüse.
Wegen der Vielzahl der möglichen Probleme sollte bei Vorhandensein von Gallenblasensteinen, die Beschwerden verursachen, die Gallenblase entfernt werden.
Eine medikamentöse Auflösung oder Stoßwellenzertrümmerung der Gallenblasensteine ist nur bei sehr wenigen Patienten möglich und kommt wegen der großen Wahrscheinlichkeit einer erneuten Steinbildung nur bei Patienten mit hohem chirurgischem Risiko in Betracht.
Die entscheidende Untersuchung zum Nachweis von Gallensteinen ist die Ultraschalluntersuchung der Gallenblase.
Dieses Verfahren ermöglicht darüber hinaus, eine eventuell schon vorhandene Krankheitsausdehnung auf Gallenwege, Leber oder Bauchspeicheldrüse festzustellen.
Sind bereits Steine im Gallenwegssystem vorhanden, so sollten diese vor der Operation der Gallenblase mittels einer speziellen endoskopischen Technik (ERC) aus den Gallenwegen entfernt werden.
Bei Schmerzen im mittleren Oberbauch kann in einzelnen Fällen der Magen zusätzlich erkrankt oder Ursache der Beschwerden sein. Deshalb empfiehlt es sich, in solcher Situation noch eine Magenspiegelung durchzuführen.
Seit der ersten Gallenblasenentfernung 1882 im Lazarus-Krankenhaus in Berlin hat sich diese Operation als Standardeingriff bei Gallenblasensteinen weltweit etabliert. Dank der Entwicklung spezieller chirurgischer Instrumente ist es seit Mitte der 80er Jahre des 20. Jahrhunderts möglich, diese Operation in Schlüssellochtechnik (auch minimal-invasive oder laparoskopische Operation genannt) über drei bis vier kleine (0,5 –1,5 Zentimeter große) Bauchschnitte durchzuführen. Mit dieser Technik werden etwa 90 Prozent aller Gallenblasenoperationen vorgenommen. Zum Abschluss der Operation wird die Gallenblase mit den Gallenblasensteinen u?ber eine der kleinen Eröffnungen der Bauchwand entfernt. Nur in einzelnen Fällen, bei schwerer Entzündung der Gallenblase, lokaler Verwachsung oder unübersichtlichen operativen Verhältnissen, ist ein ausgedehnter Bauchschnitt nötig.
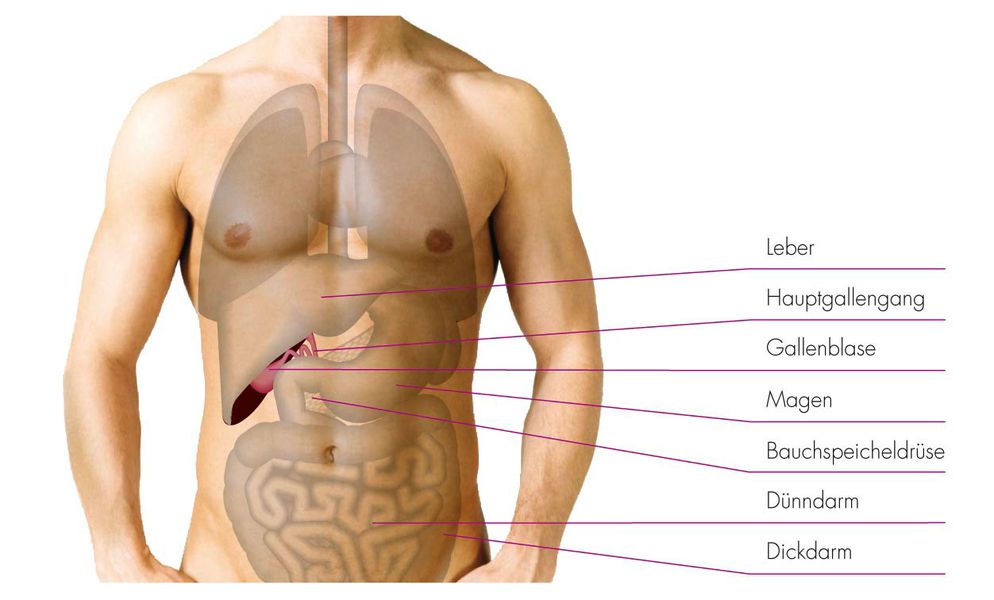
Refluxkrankheit der Speiseröhre (Sodbrennen)
Der gastroösophageale Reflux (GERD) ist eine häufige gastrointestinale Störung, die durch den unkontrollierten Rückfluss von Magensäure und Verdauungssäften in die Speiseröhre charakterisiert ist. Dieser Zustand betrifft Millionen von Menschen weltweit und kann erhebliche gesundheitliche Auswirkungen haben.
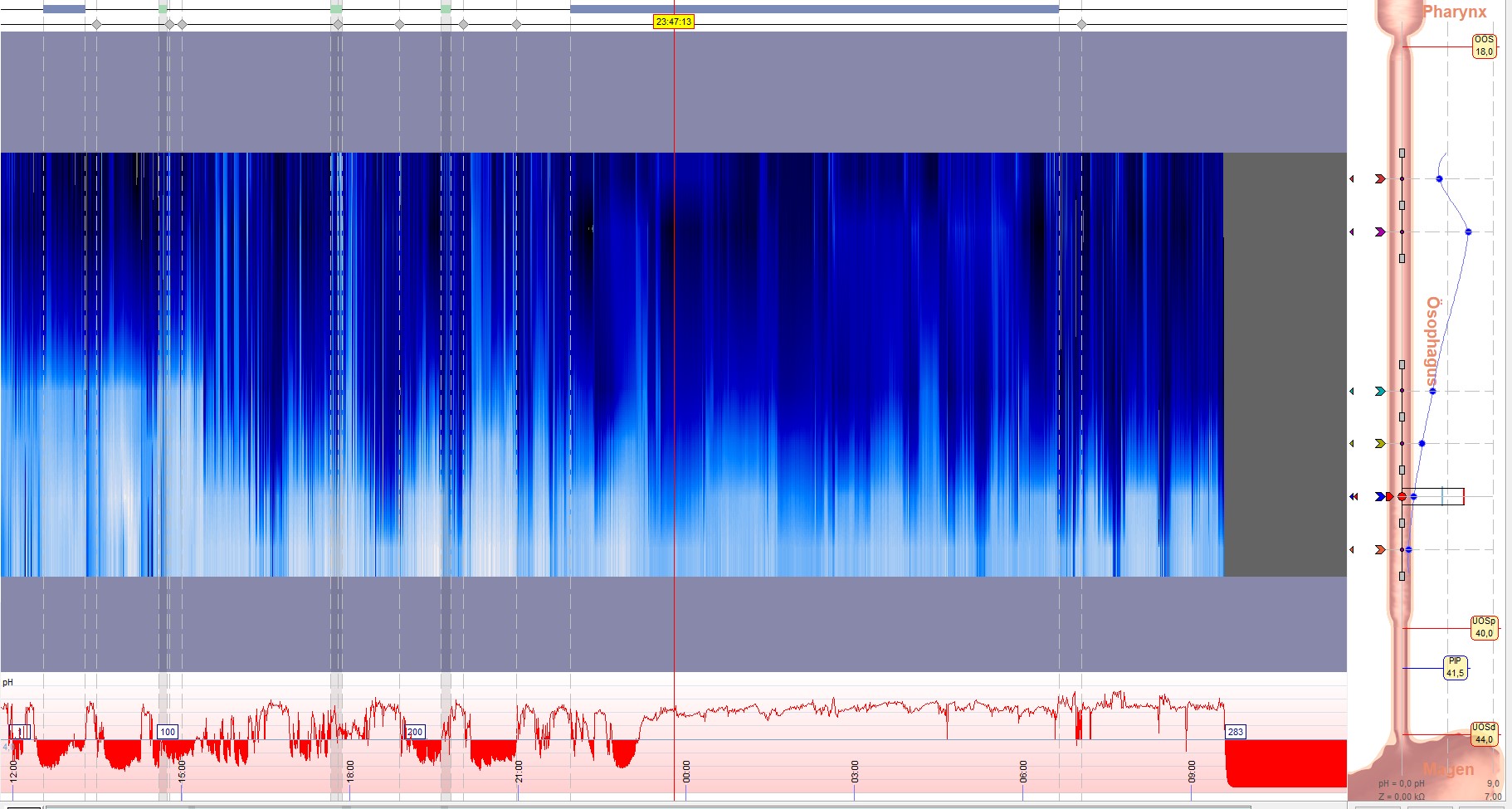
Reflux wird oft durch eine Schwäche des unteren Speiseröhrensphinkters, eines muskulären Rings zwischen Speiseröhre und Magen, verursacht. Dies führt dazu, dass Mageninhalt in die Speiseröhre zurückfließt. Faktoren wie Adipositas, Rauchen, Alkoholkonsum und bestimmte Lebensmittel können das Risiko für einen Reflux erhöhen. Die häufigsten Symptome sind Sodbrennen und saures Aufstoßen. Auch berichten die Patienten des Öfteren von einen Reizhusten. Diese Symptome können die Lebensqualität erheblich beeinflussen. Die Diagnose basiert auf einer umfassenden Anamnese, einer körperlichen Untersuchung und speziellen Tests wie der pH-Metrie, Manometrie und der Endoskopie.
Die Behandlung zielt darauf ab, die Symptome zu lindern und Komplikationen zu verhindern. Dies kann durch Lebensstiländerungen oder Medikamente wie Protonenpumpenhemmer erreicht werden. Bei Versagen der konservativen Therapie kann eine chirurgische Intervention in Betracht gezogen werden. Unbehandelter Reflux kann zu Komplikationen führen, darunter zu Barrett-Ösophagus (eine Präkanzerose), Ösophagitis (Entzündung der Speiseröhre) und in seltenen Fällen zu Speiseröhrenkrebs.
Insgesamt ist die Untersuchung und Behandlung des Refluxes von großer Bedeutung. Individuelle Ansätze basierend auf der Schwere der Symptome und der zugrunde liegenden Pathophysiologie sind entscheidend für eine effektive Behandlung. Gerne stehen wir Ihnen in diesem Thema zur Seite.
Erkrankungen der Schilddrüse
Die Schilddrüse gehört zu den wichtigsten Organen des menschlichen Körpers und steuert viele seiner Funktionen. Das Spektrum ihrer Erkrankungen umfasst Vergrößerungen, Über- und Unterfunktionszustände, Entzündungen und Tumoren. Eine Größenzunahme bewirkt ein Druck-, Enge- oder Kloßgefühl im Hals sowie unter Umständen Luftnot und Schluckschwierigkeiten. Überfunktionszustände (Hyperthyreose) lösen Schwitzen, Zittern, Nervosität und Herzrasen aus.
Das in Deutschland häufigste Krankheitsbild ist die Schilddrüsenvergrößerung (Kropf, Struma), die mit einer normalen oder einer erhöhten Schilddrüsenfunktion einhergehen kann. Diese Schilddrüsenvergrößerung ist das Resultat einer gleichmäßigen (Struma diffusa) oder knotigen Zunahme (Struma nodosa) von Schilddrüsengewebe. Ursache der Struma ist in über 90 Prozent ein ernährungsbedingter Jodmangel. In einigen Fällen sind Störungen der Schilddrüsenhormonsynthese und Medikamente Auslöser einer Schilddrüsenvergrößerung.
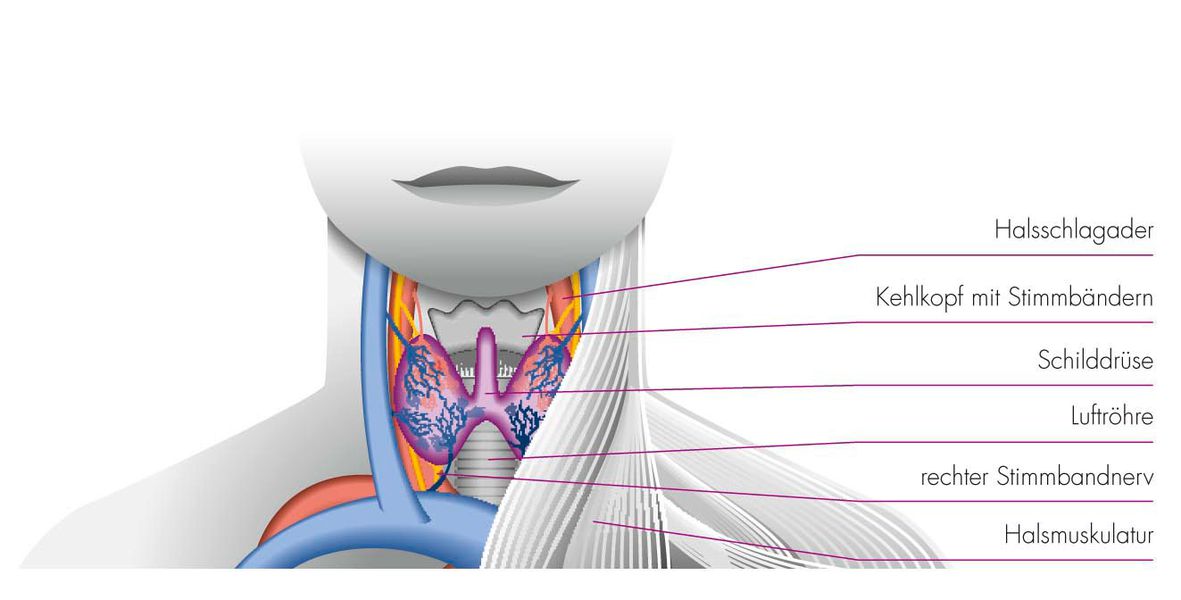
Die Schilddrüse hat die Form eines Schmetterlings und befindet sich unter dem Kehlkopf. Ihre beiden Lappen umfassen die Luftröhre. Ihr Normalgewicht beträgt bei einer Frau 18 Gramm und bei einem Mann 25 Gramm.
Hinter den Schilddrüsenlappen verlaufen beidseitig diejenigen Nerven, welche die inneren Kehlkopfmuskeln versorgen und damit für die Stimmbildung verantwortlich sind. Im Bereich der Schilddrüse liegen auch die vier Nebenschilddrüsen, die den Calcium- und Phosphathaushalt regulieren. Die Produktion, Speicherung und Ausschüttung der Schilddrüsenhormone sind die Hauptaufgaben der Schilddrüse. Bei zu niedrigem Schilddrüsenhormonspiegel im Blut wird die Schilddrüse mittels hormonaler Signale aus dem Gehirn (Hypothalamus) und nachfolgend der Hirnanhangsdrüse (Hypophyse) zur vermehrten Schilddrüsenhormonbildung sowie -ausschüttung angeregt. Die Zellen der Schilddrüse produzieren zwei Hormone, das Trijodthyronin (T3) und das Tetrajodthyronin (T4), welche für die Aufrechterhaltung einer ausgeglichenen Energiebilanz des menschlichen Organismus verantwortlich sind. Sie steuern den gesamten Stoffwechsel und regen die Eiweißbildung im Körper an. Außerdem greifen sie in die Funktion der anderen hormonproduzierenden Drüsen, so z. B. in die der Bauchspeicheldrüse in Form einer Steigerung der Insulinfreisetzung mit Stimulation des Glukosestoffwechsels, und in die Tätigkeit der Nebenniere ein. Bei einer Unterversorgung mit Schilddrüsenhormonen werden Energiehaushalt und Stoffwechsel des Körpers gebremst, die Immunabwehr sinkt und die Leistungsfähigkeit nimmt ab. Eine krankhaft erhöhte Schilddrüsenhormonmenge im Blut führt zu einem erhöhten Energiebedarf der Zellen des Organismus.
Ein wesentlicher Bestandteil der Schilddrüsendiagnostik sind Blutuntersuchungen. Hierbei werden insbesondere die Konzentration der Schilddrüsenhormone (T3, T4) sowie die der Hormone der Hirnanhangsdrüse (TSH) ermittelt. Durch eine Ultraschalluntersuchung (Sonographie) kann der Arzt Lage, Form und Größe der Schilddrüse bestimmen und sogar ihr Volumen berechnen. Vergrößerungen und veränderte Gewebestrukturen wie Knoten und Zysten lassen sich ebenfalls erkennen. Zeigen sich im Ultraschall auffällige Veränderungen, können diese mit Hilfe von radioaktiven Substanzen (Szintigraphie) noch genauer untersucht werden. Wird bei der Szintigraphie ein funktionsgeminderter "kalter" Knoten in der Schilddrüse entdeckt, so sollte dieser - mit einer Feinnadelpunktion - weiter abgeklärt werden. Eine mikroskopische Analyse der Zellprobe gibt dann Anhalt dafür, ob der Knoten gut oder bösartig ist.
Zur Behandlung der Schilddrüsenerkrankungen stehen eine medikamentöse Therapie, eine Operation, eine Radiojodtherapie oder eine Thermoablation einzelner Knoten zur Verfügung. Bei einer knotenfreien Schilddrüsenvergrößerung können Jodsubstanzen und Schilddrüsenhormone zur Verhinderung eines weiteren Wachstums der Schilddrüse eingesetzt werden. Eine Operation sollte bei mechanischer Beeinträchtigung im Halsbereich, bei ausgedehnten knotigen Veränderungen der Schilddrüse insbesondere bei "kalten" Knoten (Möglichkeit des Vorliegens eines bösartigen Tumors) und bei medikamentös nicht zu beherrschenden Überfunktionszuständen durchgeführt werden. Die Indikation zur Operation wird interdisziplinär in Zusammenarbeit mit Nuklearmedizinern getroffen.
Vor einer Operation muss der Patient von einem HNO-Arzt hinsichtlich der Stimmbandfunktion untersucht werden. Die Operation erfolgt unter Vollnarkose und beginnt mit einem ungefähr sechs Zentimeter langen quer verlaufenden Hautschnitt im unteren Halsbereich. Danach wird die Schilddrüse freigelegt. Ist die Erkrankung auf einen Schilddrüsenlappen begrenzt, so wird nur dieser entfernt. Sollten sehr ausgedehnte Veränderungen der Schilddrüse bestehen oder wurde vor der Operation ein bösartiger Tumor der Schilddrüse festgestellt, dann wird die gesamte Schilddrüse entfernt. Bereits während der Operation wird ein Pathologe hinzugezogen, der das entnommene Schilddrüsengewebe untersucht und einen ersten Befund (Schnellschnittuntersuchung) an den Chirurgen weiterleitet. Der Chirurg ist dann in der Lage, das nötige Ausmaß der Operation noch genauer festzulegen.
In der Chirurgischen Klinik des Hochwaldkrankenhauses Bad Nauheim werden bei der Schilddrüsenoperation Lupenbrillen und modernste Blutgefäß versiegelnde Ultraschallgeräte eingesetzt, um ein besonders Gewebe schonendes Vorgehen zu garantieren. Darüber hinaus ermöglicht der Einsatz einer speziellen Überwachungseinheit (Neuromonitoring) während des Eingriffs die ständige Kontrolle der Stimmbandnerven und hilft somit Nervenschädigungen zu vermeiden.
Nach der Operation wird der Patient auf der Wachstation betreut. Es erfolgen eine Überwachung des Herz-Kreislauf-Zustandes und der Atmung, eine Kontrolle des Wundverbandes sowie Laboruntersuchungen. Ab dem dritten Tag nach der Operation ist in den meisten Fällen eine Entlassung des Patienten aus dem Krankenhaus möglich. Nach der Entlassung erfolgt eine Wiedervorstellung in der Schilddrüsensprechstunde zur Besprechung der endgültigen feingeweblichen Untersuchung (Histologie) und des daraus resultierenden weiteren Vorgehens. Ebenfalls wird eine ambulante Kontrolluntersuchung der Stimmbandnerven durch den HNO-Arzt veranlasst. Die anschließende Betreuung übernimmt dann der Hausarzt in Zusammenarbeit mit einem Endokrinologen oder Nuklearmediziner. Diese Ärzte entscheiden auch über die Menge an Schilddrüsenhormonen, die nach einer Operation täglich eingenommen werden muss.
Die geologische Entwicklung Europas führte zu einem Ausschwemmen des Jods aus den Böden und zu einem Abtransport über Bäche und Flüsse in die Weltmeere. Deshalb sind einerseits die landwirtschaftlichen Nutzflächen relativ jodarm und andererseits die Meere jodreich. Daraus resultierend weisen die Mehrzahl der Lebensmittel pflanzlicher und tierischer Herkunft nur geringe Jodkonzentrationen auf. Eine wesentliche Bedeutung als Jodlieferanten haben dagegen Meeresfische und andere Meeresprodukte. Darüber hinaus wird in Deutschland, zur Verhinderung von Schilddrüsenhormonmangel und nachfolgender Schilddrüsenvergrößerung, das Speisesalz mit Jod angereichert. Die Jodzufuhr sollte bei Erwachsenen 150 bis 250 Mikrogramm pro Tag betragen. Weitere Jodquellen sind mit jodiertem Salz hergestellte Back- und Fleischwaren, Milch und Milchprodukte sowie einige Mineral- und Heilwässer.
Blinddarmentzündung (Appendizitis)
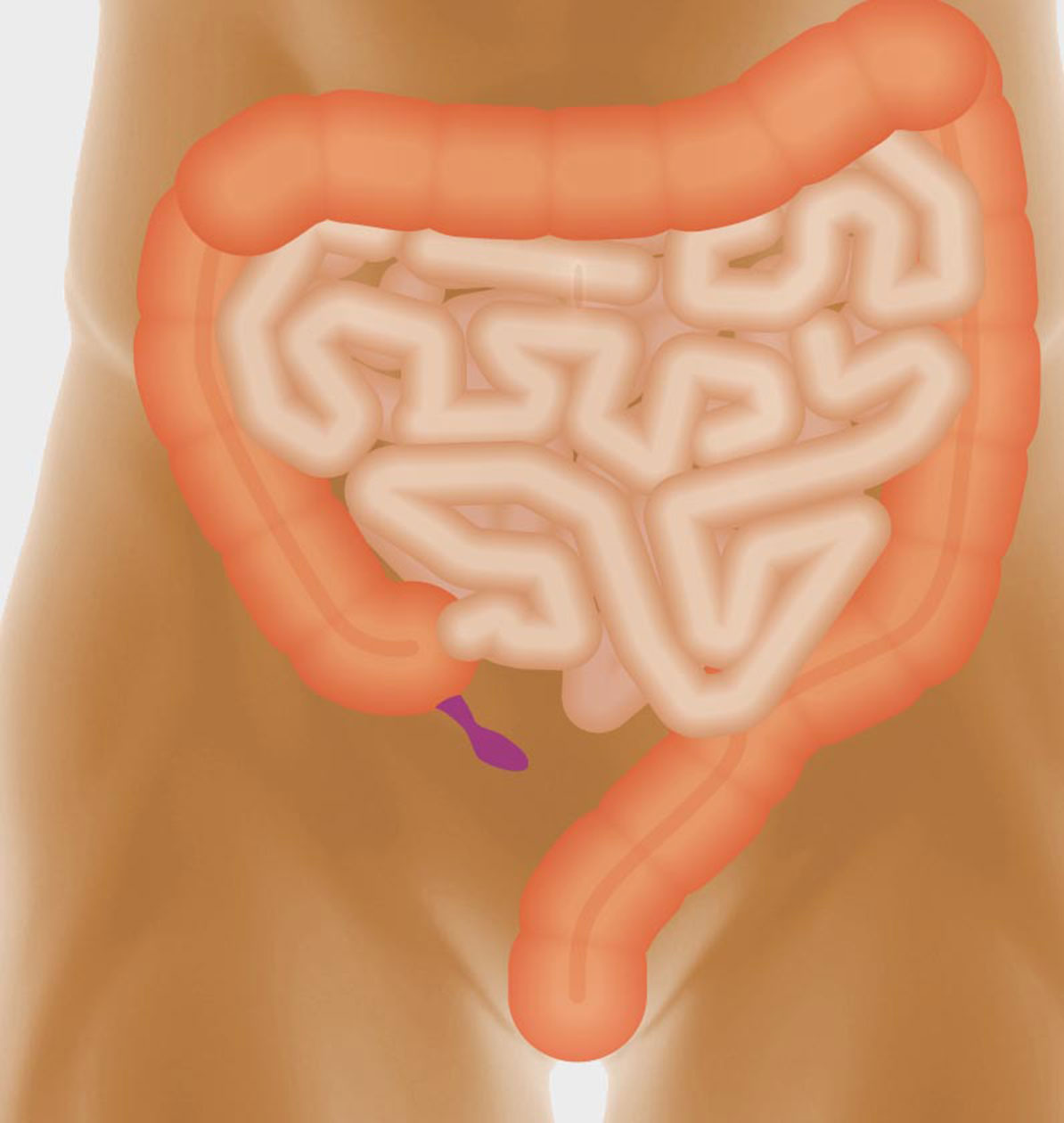
Bei der im Volksmund als Blinddarmentzündung bezeichneten Erkrankung handelt es sich eigentlich um eine Entzündung des Wurmfortsatzes (Appendix), welcher sich als Anhängsel am Blinddarm befindet. Die akute Entzündung der Appendix (akute Appendizitis) kann in jedem Lebensalter auftreten und ist eine der häufigsten Ursachen für plötzlich einsetzende starke Bauchschmerzen.
Zu Beginn treten Schmerzen um den Bauchnabel auf, später Schmerzen im rechten Unterbauch, begleitet von Übelkeit, Erbrechen und Fieber.
Unbehandelt kann es im Weiteren zum Voranschreiten der Entzündung mit zunehmenden Schmerzen und Krankheitsgefühl bis zum Durchbruch (Perforation) mit Entleerung von Eiter in die Bauchhöhle und zu einer Entzündung des gesamten Bauchfells kommen.
Zur Diagnose einer akuten Entzündung des Blinddarms eignen sich eine klinische Untersuchung sowie eine Ultraschalluntersuchung.
Bei der Untersuchung finden sich im Falle einer vorliegenden Entzündung
- Druckschmerzen im rechten Unterbauch
- Loslassschmerzen im linken Unterbauch
- gegebenenfalls eine gespannte feste Bauchwand
Hilfreiche Hinweise geben auch die Erhöhung von Entzündungswerten bei der Blutuntersuchung und Auffälligkeiten bei der Bauchultraschalluntersuchung.
Die Operation (Entfernung des Wurmfortsatzes) ist das einzig sinnvolle Vorgehen. Allein der Verdacht auf eine akute Appendizitis reicht aus, um diesen Eingriff durchzuführen.
In den Chirurgischen Kliniken des Hochwaldkrankenhauses Bad Nauheim, des Bürgerhospitals Friedberg und des Kreiskrankenhauses Schotten erfolgt die Operation in der Regel mittels der so genannten Schlüssellochtechnik (minimal-invasive Chirurgie). Der Vorteil neben den kleinen Schnitten und der damit verbundenen schnelleren Erholung des Patienten von der Operation ist, dass man den gesamten Bauchraum und die Bauchorgane anschauen und nach eventuell anderen Ursachen der Beschwerden suchen kann.
Nach der Operation kann der Patient sofort normal essen und trinken sowie am zweiten bis dritten Tag nach dem Eingriff die Klinik verlassen.
Divertikelerkrankung des Darmes (Sigmardivertikulitis)
Das Divertikel stellt eine sackartige Ausstülpung der Darmschleimhaut durch Lücken in der Muskelschicht des Darmes dar. Diese Divertikel können im gesamten Magen-Darm-Trakt auftreten, finden sich aber gehäuft im linksseitigen Dickdarmabschnitt, dem so genannten Sigmabereich. Ursache der Darmwandausstülpungen ist vor allem die in der westlichen Welt zunehmend zu beobachtende Tendenz zu Fast-Food und damit zu einer ballaststoff- und faserarmen Ernährung. Mit zunehmendem Alter steigt die Chance, solche Dickdarmdivertikel zu entwickeln, an, so dass im 6. bis 7. Lebensjahrzehnt bei jedem Zweiten derartige Veränderungen bestehen.
Wurde bei einer Dickdarmspiegelung eine Divertikulose ohne Entzündung der Divertikel festgestellt, so sollte zur Vermeidung der oben dargestellten Komplikationen die Ernährung auf ballaststoffreiche Nahrungsmittel (Vollkornprodukte, Gemüse, Obst, Weizenkleie) umgestellt werden.
Darmwandausstülpungen (Divertikulose) stellen im eigentlichen Sinn noch keine Erkrankung dar. Medizinisch bedeutsam werden Divertikel erst, wenn sie sich entzünden und damit Bauchschmerzen verursachen. Diese Divertikelentzündung wird dann als Divertikulitis bezeichnet. Ausgehend von einer Entzündung der Divertikel kann es zu Vereiterungen in der Darmwandumgebung oder zu einem Platzen der Divertikel mit der Entwicklung einer Bauchfellentzündung kommen. Sich wiederholende Divertikelentzündungen haben häufig eine zunehmende Verengung des betroffenen Darmabschnittes mit Stuhlgangsschwierigkeiten oder sogar einen Darmverschluss zur Folge. Werden Nachbarorgane in den Krankheitsprozess mit einbezogen, dann resultieren daraus unter Umständen so genannte Fistelungen zur Harnblase oder zum Dünndarm.
Starke konstante oder wellenartige Schmerzen im linken Unterbauch sind für eine Divertikulitis typisch. Begleitend können Übelkeit, Erbrechen und Durchfall oder Stuhlgangsverstopfung auftreten. Die Untersuchung des Patienten ergibt zusätzlich einen Druckschmerz im linken Unterbauch und unter Umständen eine straffe Bauchdecke, auch Fieber kann vorhanden sein. Der Stuhlgang zeigt manchmal Veränderungen mit Blut- und Schleimauflagerungen, obwohl diese Stuhlgangsveränderungen vor allem für Dickdarmtumoren typisch und deshalb so schnell wie möglich durch eine Dickdarmspiegelung abklärungspflichtig sind. Besteht eine Fistelung zur Harnblase, so klagen die Patienten über häufige Harnwegsinfektionen und beobachten gelegentlich einen Abgang von Luftblasen mit dem Urin beim Wasserlassen.
Häufig verläuft die Divertikulitis in Schüben, so dass die Patienten immer wieder über solche Schmerzepisoden mit mehr oder weniger beschwerdefreien Zwischenräumen von Wochen bis Monaten berichten.
Beim Auftreten der genannten Beschwerden sollte sich der Patient zügig bei einem Arzt vorstellen, der dann die Schwere der Erkrankung einschätzen und über eine weitere ambulante oder stationäre Therapie entscheiden kann. Starke Schmerzen werden immer zu einer stationären Behandlung führen, die mit einer gründlichen Untersuchung des Patienten, einer Laboranalyse von entnommenen Blutproben und mit Ultraschall-, Röntgen- oder computertomographischen Untersuchungen beginnt. Die Ergebnisse dieser Diagnostik bestimmen dann das weitere Vorgehen. Bei einfacher Divertikultis ohne größere Komplikationen werden Antibiotika, schmerzlindernde Medikamente und Infusionen (Tropf) gegeben sowie die Nahrungsaufnahme für eine gewisse Zeit eingeschränkt. Eine Operation muss bei einer Vereiterung im Dickdarmbereich, eine Notoperation bei einem geplatzten Divertikel mit schwerer Bauchfellentzündung durchgeführt werden. Besteht eine andauernde Stuhlgangsverstopfung aufgrund einer schon eingetretenen Darmeinengung, eine Fistelung zum Beispiel zur Harnblase oder treten linksseitige Unterbauchbeschwerden gehäuft auf, so ist nach einer Dickdarmspiegelung (ungefähr sechs Wochen nach dem akuten Schmerzereignis) ebenfalls ein operativer Eingriff notwendig.
Die Operation besteht in der Entfernung des betroffenen Dickdarmabschnittes und in einer Wiedervereinigung der Darmenden durch eine Naht oder Spezialklammern. Dieser Eingriff kann mittels Bauchschnitt oder minimal-invasiv (Schlüssellochtechnik) erfolgen. Bei Notoperationen wird meist der Bauchschnitt bevorzugt, ansonsten kommt die Schlüssellochtechnik zur Anwendung. Bei der Schlüssellochtechnik werden lediglich im linken Unterbauch ein größerer Schnitt (ungefähr sieben Zentimeter Länge), außerdem nur drei kleine Bauchschnitte durchgeführt. Diese Schnitte gestatten das Einführen von gasdichten Operationshülsen. Die nächsten Operationsschritte bestehen in einem Abheben der Bauchwand von den Bauchorganen (Schaffen des Arbeitsraumes) mit ungefährlichem Kohlendioxid und in dem Einsetzen von Spezialkamera mit Lichtquelle und speziellen Operationsinstrumenten in die Bauchhöhle. Das weitere Vorgehen entspricht dann dem offenen Operieren.